SUPLEMENTO REUMATOLOGÍA
La artritis reactiva:
Una guía sobre síntomas, causas y tratamiento

Especialista en Reumatología Catedrática de Medicina División de Reumatología
Departamento de Medicina Interna Escuela de Medicina de la Universidad de Puerto Rico
Introducción
La artritis reactiva es una oligoartritis (con compromiso de menos de 4 articulaciones) inflamatoria aséptica que ocurre de 1 a 4 semanas después de una infección genitourinaria o gastrointestinal. Antes era conocida como el síndrome de Reiter, por haber sido descrita por el Dr. Hans Reiter en 1916 como una tríada de artritis, uretritis y conjuntivitis en soldados alemanes después de episodios de disentería.1 Sin embargo, solamente una tercera parte de los pacientes presentan esta tríada. La manifestación inicial más común es una artritis asimétrica oligoarticular con predilección por extremidades inferiores. El agente infeccioso más frecuentemente asociado a la artritis reactiva es la Chlamydia trachomatis. La infección puede ser asintomática o causar síntomas de uretritis o cervicitis. Los hombres suelen presentar una descarga mucopurulenta por la uretra, mientras que en las mujeres no suelen haber síntomas de cervicitis. La artritis reactiva también puede tener manifestaciones no articulares como compromiso del ojo (por ejemplo, conjuntivitis o uveitis anterior) o de la piel (como queratodermia blenorrágica).2 La presencia del alelo HLA-B27 puede ayudar a confirmar el diagnóstico, pero su presencia no es necesaria. Esta artritis puede progresar a una forma crónica, entrar en remisión o resolverse.3
Epidemiología
La incidencia mundial es variable: entre 0.6 y 200 personas por cada 100,000, dependiendo de la población que se estudie. Esta disparidad se debe en parte a la genética de la población, con prevalencia mayor en pacientes HLA-B27 positivos. La artritis reactiva es más común en adultos varones jóvenes en su segunda y tercera década de vida, especialmente si ocurre por Chlamydia trachomatis, donde la relación hombre a mujer es de 9:1. Se estima que del 1% al 3% de los casos de uretritis desarrollarán un episodio de artritis reactiva. Cuando ocurre post-disentería, la relación hombre a mujer es la misma.4
Patofisiología y organismos causantes
La artritis reactiva es una espondiloartropatía, lo que implica que tiene manifestaciones como entesitis, dactilitis y sacroileitis. Se cree que la presencia del antígeno HLA-B27 es importante en el desarrollo de esta artritis. Pacientes con HLA-B27 positivo tienen un riesgo 50 veces mayor de desarrollar artritis reactiva luego de una infección urogenital o gastrointestinal, que suelen ser más prolongadas, severas y con mayor incidencia de manifestaciones extra-articulares.5 Múltiples patógenos se han asociado con la artritis reactiva: los más comunes son Chlamydia trachomatis, Salmonella spp, Shigella flexneri, Campylobacter jejuni y Yersinia enterocolitica. Otros agentes menos frecuentes incluyen: Ureaplasma urealiticum, Mycoplasma genitalium, estreptococo ß hemolítico, Escherichia coli, Neisseria gonorrhoeae, VIH y Clostridioides difficile. Durante la pandemia del COVID-19, se reportaron varios casos de pacientes con presentaciones similares a la artritis reactiva, las cuales fueron mono-, oligoy poliartritis, y tuvieron dactilitis, entesitis y lesiones similares a la psoriasis. Algunos de ellos eran HLA-B27 positivos y la mayoría se resolvió con antiinflamatorios y corticoesteroides. No está claro si estas manifestaciones son secundarias a una artritis viral por el COVID-19 o a una presentación de una artritis reactiva.3
El diagnóstico de la artritis reactiva
La artritis reactiva es un tipo de espondiloartropatía que afecta las articulaciones periféricas y la columna axial. Usualmente, la artritis es asimétrica, oligoarticular y afecta las articulaciones de las extremidades inferiores: rodilla, tibiotarso y metatarsofalángicas. Esta artritis ocurre de 1 a 4 semanas luego de una infección genitourinaria o por disentería. En el examen físico, el paciente presenta una artritis evidente con sinovitis. El análisis del líquido sinovial revela un tipo inflamatorio con cultivos negativos. Las guías de 1999 del Colegio Americano de Reumatología para el diagnóstico de artritis reactiva incluyen criterios mayores y menores. Los 2 criterios mayores son: artritis asimétrica oligoarticular o monoarticular en extremidades inferiores y presencia de enteritis o uretritis, de 3 días a 6 semanas antes del comienzo de la artritis. Los 2 criterios menores son: presencia de una infección con evidencia de un cultivo positivo y persistencia de sinovitis. La presencia de síntomas genitourinarios, sinovitis metatarsofalángica, elevación de proteína C reactiva y HLA-B27 positivo, confieren una sensibilidad del 69% con una especificidad del 95% para el diagnóstico de la artritis reactiva.6
Evaluación inicial
La velocidad de sedimentación y la proteína C-reactiva en suero están elevadas. Se deben hacer pruebas de laboratorio para confirmar la presencia de una infección concomitante o previa. Estas pruebas incluyen: prueba de amplificación de ácidos nucleicos en la orina y de secreciones uretrales para Chlamydia trachomatis, Mycoplasma genitalium y Neisseria gonorrhoeae; análisis de líquido sinovial con amplificación por PCR
para Chlamydia trachomatis; pruebas serológicas para Salmonella, Yersinia y Campylobacter, y cultivo de heces fecales7. La prueba de HLA-B27 puede ayudar a confirmar el diagnóstico y tiene valor pronóstico. Esta prueba está positiva en un 30% a 80% de los pacientes con artritis reactiva e indica un mayor riesgo de tener sacroileitis, una artritis más severa y crónica, así como manifestaciones extraarticulares.8 La radiografía simple puede ser negativa en la fase aguda. El ultrasonido o la resonancia magnética pueden ser útiles para identificar artritis periférica, entesitis o sacroileitis.
Manifestaciones extraarticulares
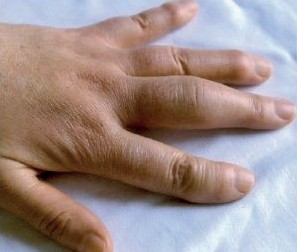
suppurativa. Indian Journal of Dermatology, Venereology and Leprology 77. 2011: 74).
La artritis reactiva puede afectar los sistemas músculoesquelético, ocular, genitourinario, cardiaco y piel. El paciente puede tener uno o varios sistemas comprometidos. En el sistema músculoesquelético se afectan las entesis y los ligamentos causando manifestaciones clínicas de entesitis y dactilitis. En el sistema ocular, es muy común la presencia de conjuntivitis (30%) o uveítis anterior (20%). A nivel genitourinario, el paciente puede presentar uretritis, balanitis circinata (30%), cervicitis, cistitis o prostatitis. La piel puede presentar úlceras orales no dolorosas (25%), queratodermia blenorrágica (15%), eritema nodoso (asociado a yersinia), cambios de onicólisis o queratosis subungueal (10%). El corazón puede presentar bloqueo de conducción (1%), aortitis (1%) o daño valvular (regurgitación aórtica).1
Diagnósticos diferenciales
En la fase aguda, puede confundirse con artritis infecciosas como artritis séptica, gonocócica o viral, o artritis inflamatorias como artritis reumatoide, artritis psoriásica, espondilitis anquilosante o gota.
El tratamiento inicial
Como la artritis reactiva puede ser autolimitada, la terapia inicial son los antiinflamatorios para controlar el dolor, siempre y cuando el paciente no tenga ninguna condición renal, cardiaca o gastrointestinal que los contraindique.
- Si la respuesta es inadecuada a los antiinflamatorios y la enfermedad es monoarticular, se pueden administrar esteroides intraarticulares.
- Si el paciente no mejora con dosis máximas de antiinflamatorios luego de 3 meses de terapia, se debe escalar a un modificador de enfermedad (DMARD) no biológico, como la sulfasalazina (dosis de 2 a 3 gramos por día).
- Si el paciente no mejora con sulfasalazina a los 3 a 4 meses, se pueden usar otros DMARD como el metotrexato o la leflunomida.
- Si el paciente no mejora luego de 3 a 4 meses en el segundo DMARD, se puede escalar a un biológico como un bloqueador de factor de necrosis tumoral (anti-TNF).3
Conclusión
La artritis reactiva es una artritis inflamatoria asimétrica oligoarticular que debe estar en el diagnóstico diferencial de un paciente que presente artritis oligoarticular mayormente en extremidades inferiores y que haya tenido historial de una infección genitourinaria o gastrointestinal en las semanas previas (1 a 6 semanas previas) a la artritis reactiva. La presencia de otras manifestaciones –como entesitis, dactilitis, conjuntivitis, uveítis anterior, queratodermia blenorrágica, lesiones psoriasiformes, balanitis circinata o eritema nodoso, artritis séptica, gonocócica, pueden favorecer el diagnóstico. La prueba de HLA-B27 es capaz de contribuir, pero no es necesaria para el diagnóstico.
El tratamiento inicial es sintomático con agentes antiinflamatorios y se puede escalar la terapia a DMARDs como sulfasalazina o metotrexato o a un biológico, de ser necesario. En la mayoría de los pacientes, la enfermedad termina en remisión, pero en algunos puede volverse crónica.
Referencias
- Wu I, Schwartz R. Reiter’s syndrome: The classic triad and more. Journal of the American Academy of Dermatology. 2008 July; 59(1): 113-121.
- Santacruz C, Londoño J, Santos A, et al. Extra-Articular Manifestations in Reactive Arthritis due to COVID-19. Cureus open. 2021 October; 13 (10): e18620. DOI 10.7759/cureus.18620.
- Jubber A, Moorthy A. Reactive arthritis: a clinical review. Journal of the Royal College of Physicians. Edinburgh; 2021 September. 51 (3):288-297.
- Carter JD, Hudson AP. Reactive arthritis: clinical aspects and medical management. Rheum Dis Clin North Am 2009; 35:21-44.
- Hamdulay SS, Glynne SJ, Keat A. When is arthritis reactive? Postgrad Med J 2006; 82:446-453.
- Selmi C, Gershwin ME. Diagnosis and classification of reactive arthritis. Autoimmun Rev. 2014 Apr-May; 13 (4-5): 546-549.
- Pavik K, Pandya J, Sebak S, et al. Acute arthritis: predictive factors and current practice in the approach to diagnosis and management across two hospitals in Sydney. Intern Med J. 2018 Sept; 48 (9): 1087-1095.
- Protopopov M, Sieper J, Haibel H, et al. Relevance of structural damage in the sacroiliac joints for the functional status and spinal mobility in patients with axial spondyloarthritis: results from the German Spondyloarthritis Inception Cohort. Arthritis Res Ther. 2017 Oct 24; 19 (1): 240








