SALUD MENTAL
La depresión resistente al tratamiento

Miguel González Manrique, MD
Profesor, Departamento de Psiquiatría, Recinto de
Ciencias Médicas, Universidad de Puerto Rico
La depresión suele tener un inicio insidioso, inadvertido y de apariencia inofensiva, pero algunos pacientes evolucionan de manera extrema, llegando a convertirse en los casos más complicados y de peor pronóstico en la psiquiatría.
La depresión llamada “resistente” al tratamiento corresponde a un complejo proceso neurobiológico, que todavía no entendemos bien y que no podemos explicar únicamente por la cantidad de receptores en las neuronas ni por los neurotransmisores disponibles en el espacio sináptico.
Las primeras manifestaciones de la resistencia son los llamados síntomas vegetativos o biológicos –como el sueño, el apetito, el cansancio, las somatizaciones, la memoria y las disfunciones sexuales–, a las que se suman pobres relaciones interpersonales, familiares y laborales. Entonces, los afectados suelen buscar ayuda con el médico primario, médico de familia o su especialista de confianza, quienes lo refieren con el psicólogo y/o con el psiquiatra. Es frecuente que el paciente se niegue o se resista a aceptar ser referido a un especialista. Para esto, ya suelen haber pasado semanas o meses de depresión.
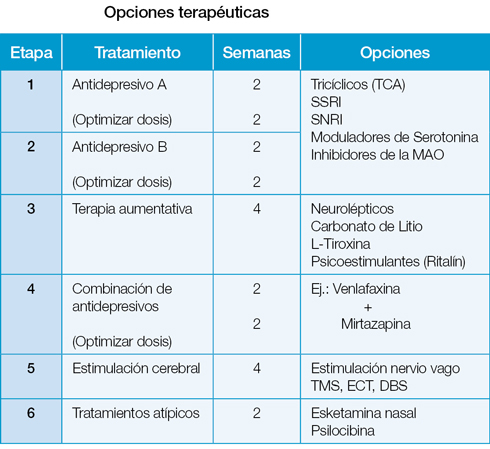
Luego de establecer el diagnóstico diferencial médico-psiquiátrico discriminando el tipo de depresión –uni o bipolar– y objetivando también el grado de severidad (por ejemplo, con la Escala de Hamilton), se puede comenzar el tratamiento conjunto con psicoterapia y con el fármaco antidepresivo indicado (ver tabla con opciones terapéuticas). Lo usual es iniciar con un inhibidor selectivo de la recaptación de serotonina (SSRI), optimizar su dosis durante 4 a 6 semanas y evaluar su efecto terapéutico máximo (etapa 1). Cuando se obtiene una mejoría sintomática, podemos decir que ha habido una respuesta, lo que ocurre en un 50% de los pacientes tratados; cuando se logra eliminar los síntomas hablamos de una remisión, la que ocurre solo en un 30% de los pacientes.1
La meta terapéutica es siempre lograr la remisión, pero es muy frecuente que tanto el paciente como el psiquiatra estén conformes con la respuesta obtenida y se continúe con el mismo tratamiento en forma indefinida o hasta que el paciente empeore. Para algunos especialistas –y dependiendo de su juicio clínico– esta situación define a la depresión como resistente. Para otros, es solo el momento para cambiar a otro antidepresivo con un mecanismo de acción diferente (por ejemplo, un inhibidor selectivo de la recaptación de la norepinefrina –SNRI–), el cual se optimiza durante unas 4 a 6 semanas adicionales (etapa 2). Si logramos la remisión, se continúa el tratamiento por lo menos por un año y en algunos casos indefinidamente, entendiéndose la depresión como una condición crónica que evoluciona entre recaídas y remisiones. Si solo se obtuvo una respuesta –lo que ocurre en el 65% de los pacientes– se define como resistente y pasamos a otra etapa del manejo clínico.2
Este es un momento crucial en el tratamiento: el paciente lleva varios meses en depresión, lo que aumenta el riesgo de deterioro clínico y de complicación de las condiciones médicas, un aumento en su dependencia y discapacidad, y la aparición de psicosis y delirios que auguran un pésimo pronóstico.
Iniciamos entonces la terapia aumentativa, añadiendo otros psicofármacos esperando que provoquen un aumento en la respuesta antidepresiva (entre ellos: quetiapina, metilfenidato, carbonato de litio y la hormona tiroidea). Al añadirlos uno por semana, hemos alargado el tratamiento por otras 4 a 6 semanas. La depresión se hace más resistente según se añaden etapas al tratamiento.
Hay especialistas psiquiatras que prefieren saltar el paso anterior y, en su lugar, combinar dos antidepresivos con mecanismos de acción diferentes, como venlafaxina y mirtazapina, subiendo sus dosis gradualmente y con precaución por la aparición del síndrome serotoninérgico como una indeseable complicación de difícil manejo. Esto requiere otras 3 a 4 semanas.
Los tratamientos por estimulación cerebral transcraneal con energía electromagnética (TMS) o con energía eléctrica (TEC) requieren de un personal adiestrado en el uso de estas tecnologías biomédicas, por lo que suelen considerarse como un último recurso, aunque este no debe ser el criterio de selección. Tienen la ventaja de poder combinarse con cualquiera de las otras modalidades farmacológicas que actúan como aumentativas. La terapia electroconvulsiva (TEC) sigue siendo el tratamiento más efectivo para la depresión, cuyos resultados en respuesta y remisión superan todos los tratamientos anteriores con un 80-90% y no debe excluirse por miedo o prejuicio.3 La estimulación profunda del cerebro (DBS) conlleva la inserción de electrodos intracerebrales con estimulación tipo marcapaso. Se utiliza en pacientes severamente afectados por la enfermedad de Parkinson y con depresión, y está a cargo de los neurocirujanos.
Recientemente se han aprobado tratamientos farmacológicos “atípicos” como son la esketamina intranasal y la psilocibina, con beneficios prometedores en respuesta rápida a corto plazo, aunque todavía necesitamos estudios longitudinales para establecer su efectividad competitiva. Tienen la ventaja de combinarse aumentativamente con casi todas las modalidades anteriores. Su combinación más potente para una rápida remisión podría ser con la terapia electroconvulsiva. Su administración requiere de controles especiales (no complicados) debido a sus efectos psicodislépticos.
Las alternativas de tratamiento aquí mencionadas son variadas, efectivas y suficientes para resolver la resistencia al tratamiento. Deben ser administradas creativamente, con dominio y experiencia en las mismas, así como con un experimentado juicio clínico luego de una minuciosa evaluación y un comprometido seguimiento, que en algunos casos puede durar meses. La remisión que se logre con cualquier modalidad terapéutica debe considerarse temporal, salvo en algunas excepciones, y debe acompañarse de tratamientos intermitentes para mantener la remisión y prevenir las recaídas.
Referencias
- Trivedi MH, Rush AJ, Wisniewski SR, Nierenberg AA, Warden D, Ritz L, et al. In STARD: Implications for clinical practice. Am J Psychiatry. 2006; 163(1): 28-40.
- Nemeroff CB. Prevalence and management of treatment-resistant depression. J Clin Psychiatry. 2007; 68 (Suppl 8): 17-25.
- Hussain MN, Rush AJ, Fink M, Knapp R, Petrides G, el al. Speed of response and remission in major depressive disorder with acute electroconvulsive therapy (ECT): A Consortion for Research in ECT (CORE) report. J Clin Psychiatry. 2004. 65(4), 485-491.








