Fundamentos del uso de la insulina basal
El uso de la insulina basal va dirigido a simular la secreción de insulina durante el periodo de tiempo en que la persona no está comiendo. Si se utiliza adecuadamente, cualquier insulina puede ayudar a alcanzar un control adecuado de los niveles de azúcar en sangre.

Angel R. Comulada Rivera, MD, FACE
Endocrinólogo
Presidente, Sociedad Puertorriqueña de Endocrinología y Diabetología
Director Médico, Programa “Salud a Tu Alcance” del Municipio de Bayamón
Desde el descubrimiento de la insulina en la década de 1920, su uso ha sido parte de las estrategias para el manejo de los pacientes con diabetes, tanto tipo 1 como tipo 2.
En la década de 1970, el advenimiento de las insulinas humanas recombinantes permitió el uso de insulinas con menor riesgo de reacciones alérgicas y un aumento en el portafolio de sus combinaciones. No obstante, el reto de simular la secreción fisiológica de insulina por el páncreas continuó presente, ya que las preparaciones de insulina disponibles no se asemejaban el perfil fisiológico básico de secreción que ocurre en una persona que no tiene diabetes (ver figura 1).
Para fines de la década de 1990 y a inicios del siglo XXI, llegan los análogos de insulina humana, los cuales ofrecen una mayor similitud al concepto de secreción de insulina basal/prandial que vemos en la secreción fisiológica de insulina.
La secreción de insulina mientras la persona no está comiendo (insulina basal, ver figura 1), tiene el propósito de bloquear la glucogenólisis hepática, cetogénesis y gluconeogénesis.

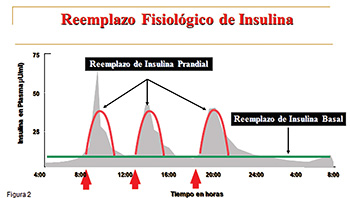
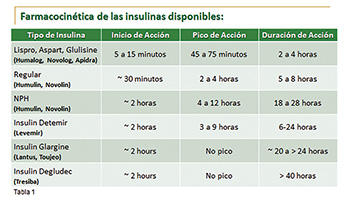
De esa manera, la secreción de insulina basal permite mantener los niveles adecuados de azúcar en la sangre mientras la persona no está comiendo. En los periodos de alimentación, el páncreas produce una secreción de insulina en pulsos o bolos, (insulina prandial, ver figura 1). El propósito de esta es limitar la elevación de azúcar luego de las comidas, (postprandial), promoviendo la utilización adecuada del azúcar de los alimentos, tanto por los tejidos periféricos (sistema músculoesquelético y tejido adiposo), como por el hígado. El tratamiento del paciente con diabetes con inyecciones de insulina siguiendo el concepto basal/prandial permite una mayor similitud al perfil fisiológico de secreción de insulina por parte del páncreas (ver figura 2). La tabla 1 muestra los perfiles farmacocinéticos de las insulinas disponibles.
Tomando en consideración las características de una insulina basal ideal (duración de 24 horas, sin pico de acción, consistencia en las propiedades farmacocinéticas con cada inyección y disminución en el riesgo de hipoglucemia nocturna), los análogos de insulina –glargina (Lantus o Toujeo), detemir (Levemir) y/o degludec (Tresiba)– serían los preferidos para la terapia de reemplazo de insulina basal.
Una vez que decidimos que la persona con diabetes requiere reemplazo de insulina basal, debemos informarla en cuanto a las metas del nivel de glucosa en sangre, sobre cómo prevenir y manejar episodios de hipoglucemia, sobre cómo administrarse la inyección de insulina y sobre cuáles son las opciones de reemplazo de insulina basal disponibles (ver figura 3).

El temor principal de la persona con diabetes al iniciar una terapia de reemplazo de insulina es la hipoglucemia. Cuando vamos a iniciar la terapia de reemplazo de insulina basal, la persona debe sentir que tiene el control de su tratamiento (ver figura 4).
Por eso, debemos comenzar de una forma simple y sencilla, donde se disminuya el riesgo de hipoglucemia. Esto favorecerá el cumplimiento del tratamiento a la vez que se fortalecerá la sensación de autocontrol de la condición de diabetes.
La manera más sencilla de iniciar el reemplazo de insulina basal es iniciar con una dosis mínima de insulina con la que el paciente se sienta seguro. Usualmente recomendamos unas 10 unidades de insulina cada 24 horas. En otras ocasiones usamos el cálculo de 0,1 a 0,2 unidades por kilogramo de peso cada 24 horas. Es importante seleccionar el tiempo que sea más cómodo para la persona. Unos prefieren a la hora de acostarse y otros en la mañana al despertarse.
Vale la pena recordar que si utilizamos glargina (Lantus o Toujeo) o detemir (Levemir); la inyección debe ser cada 24 horas para mantener el perfil fisiológico de insulina basal que buscamos en el reemplazo. Se recomienda ajustar la dosis de insulina en unas 2 a 4 unidades cada 3 a 7 días para alcanzar la meta de niveles de glucosa antes del desayuno.
No obstante, si utilizamos degludec, los ajustes deben ser cada 7 días para disminuir el riesgo de hipoglucemia, ya que el tiempo de duración de esta insulina es mayor. Una de las ventajas de degludec es que si se pasa la hora de la inyección, podemos administrarla sin causar alteración en el perfil de acción debido a su larga duración (ver tabla 1).
Si decidimos que la insulina basal de reemplazo es NPH, en la persona con diabetes tipo 2 podríamos utilizarla una vez al día, entre las 9:00 pm y las 10:00 pm, para buscar disminuir el riesgo de hipoglucemia, ya que el pico de acción ocurriría cuando las hormonas contrareguladoras promueven la liberación de glucosa hepática en el amanecer.
Sin embargo, en el paciente con diabetes tipo 1, el uso de NPH una vez al día, no proveerá la duración suficiente para las 24 horas de requerimiento de insulina basal. Por eso en las personas con diabetes tipo 1, el uso de NPH debe ser 2 veces al día, ya sea cada 12 horas, o en la mañana y al acostarse, pero siempre con las precauciones de un mayor riesgo de hipoglucemia.
Es de suma importancia que la persona que inicia terapia de reemplazo con insulina basal tenga instrucciones específicas sobre cómo prevenir y manejar episodios de hipoglucemia. Si los episodios de hipoglucemia son durante la noche o temprano en la mañana antes del desayuno, disminuir la dosis de insulina basal en 3 a 4 unidades debería ayudar a evitar futuros episodios. No obstante, siempre se deben evaluar e identificar las razones para las hipoglucemias con el fin de evitar la recurrencia de estas.

Comentario
En resumen, el reemplazo de insulina basal nos ayuda a alcanzar las metas de control de los niveles de glucosa en sangre y así mejorar el control de la diabetes. La selección del tipo de insulina a utilizarse debe ser individualizada, debiéndose educar a la persona con instrucciones específicas pero sencillas sobre cuáles van a ser las metas de los niveles de glucosa y cómo se deben ajustar las dosis de insulina.
A través de la educación maximizamos los resultados de la terapia de reemplazo de insulina basal, disminuyendo el temido riesgo de hipoglucemia.
Referencias
- S. V. Madhu and M. Velmurugan et al., Future of newer basal insulin Indian J Endocrinol Metab. 2013 MarApr; 17(2): 249–253. -# Standard of Medical Care in Diabetes 2016, Diabetes Care 2016 Jan; 39 (Supplement 1): S1-S2. -# AACE/ACE Comprehensive Type 2 Diabetes Management Algorith. 2016, Endocr Pract 2016; 22:84-113.
















